Définition
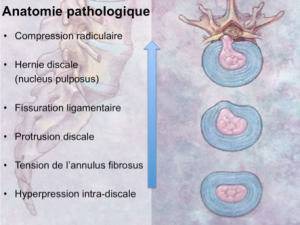
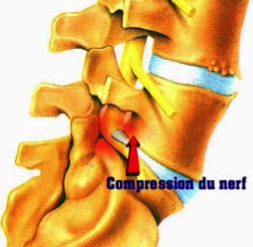
Le disque intervertébral est un coussin fibro-cartilagineux qui joue le rôle de moyen d’union et d’amortisseur entre les vertèbres. Il est composé d’un noyau gélatineux (nucleus pulposus) compressible et mobile au centre (en rose sur le schéma ci-après), entouré d’un anneau fibreux en périphérie (en bleu sur le schéma ci-après). L’usure progressive du disque avec le temps est un processus naturel, plus ou moins précoce selon les individus, et selon les contraintes mécaniques auxquelles leur colonne vertébrale est soumise. Cette usure entraîne une fissuration de l’anneau fibreux, et une déshydratation du noyau gélatineux, qui devient peu à peu sec et friable. Une hernie discale est une issue de matériel discal, en général une partie plus ou moins volumineuse du noyau, dans le canal vertébral, à travers une fissure de l’anneau périphérique. Cette irruption de matériel discal dans le canal peut entrainer un conflit avec les nerfs (racines nerveuses spinales) ou la moelle épinière qui s’y trouvent. La compression des nerfs ou de la moëlle peut engendrer douleur, troubles moteurs, troubles sensitifs.
Anatomie
D’un point de vue anatomique, une hernie discale est définie selon 2 plans : un plan horizontal (ou axial), qui détermine sa position dans le canal vertébral, et un plan vertical (ou sagittal) qui détermine son caractère plus ou moins exclu par rapport au disque.
- le plan axial (plan horizontal passant par le disque) permet de définir 2 grands types de hernies discales : les hernies intra-canalaires, c’est-à-dire situées à l’intérieur du canal vertébral, et les hernies extra-canalaires ou foraminales, c’est-à-dire situées dans le foramen inter-vertébral ou trou de conjugaison ;
- le plan sagittal (plan vertical de profil) permet de déterminer si la hernie est exclue du disque ou s’il est encore rattachée à son noyau, et de déterminer son éventuelle migration vers le haut ou vers le bas.
Symptomatologie
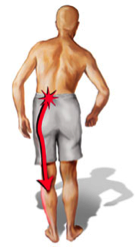
En cas de conflit entre une hernie discale lombaire et une racine nerveuse, une sensation douloureuse et / ou un engourdissement suivant le trajet du nerf comprimé (le plus souvent nerf sciatique ou crural) survient dans le membre inférieur, le plus souvent. Dans certains cas, en particulier dans le cas de hernie médiane (c’est-à-dire située au milieu du canal), il s’agira plutôt de douleurs lombaires (lombalgies), éventuellement associées à une douleur sciatique bilatérale (des 2 côtés) ou à bascule (droite et gauche alternativement).
Une hernie volumineuse et/ou une compression prolongée du nerf peuvent engendrer des troubles moteurs, à type de faiblesse musculaire, pouvant aller jusqu’à la paralysie. Le ou les muscles concernés dépendent du nerf comprimé, car chaque muscle est commandé par une ou plusieurs racines nerveuses (exemple : les muscles qui permettent de relever le pied ou de stabiliser la cheville à la marche sont commandés par les racines L4 et L5, le muscle du mollet qui nous permet de nous hisser sur la pointe des pieds est commandé par la racine S1).
Dans ces cas graves, on peut également retrouver une anesthésie du membre, ou des troubles urinaires ou génitaux (syndrome de la queue de cheval). Il s’agit alors d’une urgence neuro-chirurgicale.
Examens complémentaires
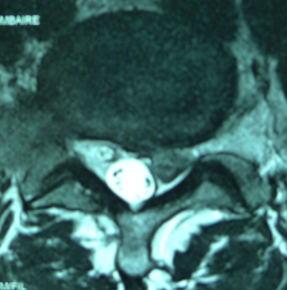
Les radios classiques de la colonne vertébrale ne permettent pas de visualiser une hernie discale mais des signes indirects utiles aux décisions thérapeutiques. Les examens de références sont le scanner (TDM), qui permet de faire le diagnostic dans de nombreux cas, et l’IRM qui donne une vision tridimensionnelle de la colonne vertébrale et visualise la hernie, la moelle épinière, les nerfs et les tissus mous qui entourent l’os.
Dans certains cas, un myéloscanner (ou saccoradiculographie) peut être nécessaire. Cet examen est plus invasif qu’une IRM mais peut être essentiel pour optimiser les décisions thérapeutiques. L’électromyographie (EMG) peut parfois être demandé pour renforcer le diagnostic en étudiant le fonctionnement électrique des racines nerveuses.
L’échographie et les examens biologiques ne sont d’aucune utilité pour le diagnostic de hernie discale.
Évolution spontanée
L’évolution, en l’absence de traitement, d’une névralgie crurale ou sciatique par hernie discale est en règle imprévisible. Certaines hernies régressent, s’accompagnant alors d’une diminution spontanée de la douleur, le plus souvent sous l’effet du repos et des mesures de protection rachidienne. D’autres persistent, voire augmentent en volume, s’accompagnant d’une aggravation des douleurs et parfois aussi de troubles moteurs ou sensitifs (voir plus haut). Il est impossible de donner un pourcentage précis et reflétant la réalité clinique.
Sur le plan physiopathologique, on peut distinguer 2 modes de régression de la hernie :
- La réintégration discale de la hernie : c’est le cas pour les protrusions du noyau, et les hernies non exclues ;
- La résorption intra-canalaire de la hernie : c’est le cas pour les hernies exclues, migrées dans le canal, qui sont en quelque sorte considérées par les cellules du système immunitaire comme des corps étrangers et donc détruites par phagocytose (c’est-à-dire par digestion par des cellules spécialisées appelées macrophages).
Traitement
En dehors des situations d’urgence neuro-chirurgicale (syndrome de la queue de cheval, sciatique ou cruralgie paralysante), le traitement médical, c’est-à-dire non chirurgical, est de règle en 1ère intention.
Le traitement médical
Il repose, de façon graduelle, sur le repos, le respect des mesures de protection rachidienne enseignées en kinésithérapie, les médicaments antalgiques et anti-inflammatoires, par voie orale, et éventuellement par voie intra-musculaire et/ou intra-veineuse, et enfin les infiltrations rachidiennes sous guidage radiologique ou scannographique.
Le traitement chirurgical
Indications
Il est évidemment indiqué d’emblée dans les situations d’urgence décrites plus haut.
Il est également proposé en cas d’échec d’un traitement médical complet et bien conduit, au bout de 2 à 3 mois d’évolution minimum le plus souvent.
Naturellement, il existe des situations exceptionnelles où la chirurgie peut être proposée, même en l’absence de déficit neurologique. C’est le cas de la sciatique ou de la cruralgie hyperalgique, qu’aucun traitement médical ne parvient à soulager, et qui est jugée comme insupportable par le patient, quelle que soit la position. C’est également le cas de la douleur qui ne cède qu’au repos et qui se réveille sur un mode hyperalgique à la moindre mobilisation, et qui est donc à l’origine d’un handicap majeur pour le patient, confiné au lit par la douleur.
Techniques
Il existe 2 grands types de techniques chirurgicales : la technique ouverte, classique, et la technique mini-invasive, de développement plus récent. Ces 2 méthodes visent le même objectif : l’ablation de la hernie discale compressive et la libération de la racine nerveuse.
- La technique chirurgicale ouverte : elle consiste, après avoir ouvert la peau par une incision longitudinale médiane de 4 à 10 cm selon les patients, à désinsérer et à écarter latéralement les masses musculaires paravertébrales. Ceci fait, le chirurgien ouvre le canal vertébral en rongeant les lames vertébrales et en résequant le ligament jaune, qui est comme un épais rideau tendu d’une lame vertébrale à l’autre et qui ferme le canal rachidien en arrière, de chaque côté des apophyses épineuses. La suite de la procédure est la même quelle que soit la technique employée : elle consiste à réaliser l’ablation du fragment discal hernié et à vérifier la parfaite décompression et la liberté de la racine nerveuse.
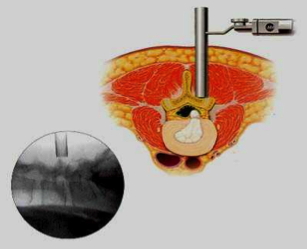
- La technique mini-invasive (microchirurgie transtubulaire) : il s’agit d’une procédure microchirurgicale, c’est-à-dire réalisée sous contrôle microscopique. La principale différence avec la technique ouverte réside dans la manière d’aborder le canal vertébral. En effet, l’approche mini-invasive utilise un système de tubes dilatateurs de diamètre croissant, introduits à travers une mini-incision cutanée d’environ 15 mm, à travers le muscle paravertébral, jusqu’à mise en place d’un tube de travail de diamètre 14 à 16 mm, et de longueur variable selon la corpulence du patient. Le positionnement du tube est précis, guidé par un repérage radioscopique per-opératoire de profil. L’utilisation de tubes de diamètre croissant introduits à travers le muscle permet de repousser les fibres musculaires autour du tube de travail, sans les abîmer et surtout sans sectionner les insertions osseuses des muscles paravertébraux. Ce détail est important car la désinsertion musculaire a en général pour conséquence d’entraîner une dévascularisation musculaire, c’est-à-dire un sacrifice des petits vaisseaux irriguant le muscle et donc une atrophie du muscle paravertébral. L’intérêt de cette technique pour le patient est double : tout d’abord esthétique car l’incision est beaucoup plus petite que dans la technique classique et devient quasiment invisible au bout de quelques mois ; ensuite et surtout il est fonctionnel car, par la préservation des muscles paravertébraux qu’elle permet, cette procédure est moins douloureuse et permet un lever le jour même et une reprise plus précoce des activités.
Complications
Les complication de cette chirurgie sont heureusement rares. Il s’agit le plus souvent de l’hématome (< 1% des procédures), de l’infection (< 1%), de la plaie de dure-mère (< 5%) et de la récidive de la hernie discale (5 à 10% pendant la première année qui suit la chirurgie, selon les études publiées). D’autres complications, beaucoup plus exceptionnelles, sont décrites dans la littérature médicale (plaie radiculaire lors de la résection de la hernie ou plaie vasculaire lors de la dissectomie). Le risque d’hématome et surtout d’infection est plus faible en chirurgie mini-invasive.
L’hématome
Il se manifeste par des douleurs de la région lombaire, inhabituelles par leur intensité et par des douleurs dans le ou les 2 membres inférieurs, pouvant s’accompagner de troubles de la sensibilité ou de la motricité. Cette complication survient en général dans les heures qui suivent l’intervention, certains cas surviennent de façon un peu différée (48h). Les facteurs de risque sont l’obésité, les troubles de la coagulation sanguine, les traitements anti-coagulants ou anti-agrégants plaquettaires quand ceux-ci ne peuvent être arrêtés avant l’intervention ou quand ils doivent être repris rapidement après. L’origine du saignement est soit veineuse épidurale, soit musculaire.
L’infection
Les facteurs de risque de l’infection sont l’obésité, le tabagisme chronique, un défaut d’hygiène corporelle, des soins de cicatrice opératoire insuffisants. Le microbe plus souvent rencontré est le staphylocoque (soit le staphylococcus epidermidis, soit le staphylococcus aureus ou staphyocoque doré). Ces germes composent la flore bactérienne normale de la peau. La présence de ces germes autour du site opératoire est diminuée par les mesures d’asepsie avant et pendant l’intervention. La douche bétadinée la veille et le matin de l’intervention fait partie de ces mesures. La chirurgie en condition mini-invasive diminue le risque d’infection car l’intégralité de la procédure est réalisée à travers le tube de travail, ce qui permet d’éviter tout contact entre le plan cutané (la peau du patient) et les instruments qui pénètrent dans le corps du patient. 2 types d’infection peuvent survenir.
- L’infection superficielle, sans gravité, qui intéresse le plan sous-cutané et la peau, et qui survient dans les jours qui suivent la chirurgie. Elle peut nécessiter une réintervention pour prélèvement bactériologique et lavage chirurgical de la plaie opératoire avant mise en route d’un traitement antibiotique d’une durée de 2 semaines.
- L’infection profonde, ou spondylodiscite, intéresse le disque inter-vertébral. Elle survient en général de façon plus retardée, dans les semaines suivant la chirurgie. Elle se manifeste par des douleurs lombaires permanentes, nocturnes, insomniantes et invalidantes, accompagnées éventuellement de fièvre et d’une sensation d’asthénie (fatigue générale). Une IRM du rachis lombaire, sans et avec injection de produit de contraste, ainsi qu’un bilan sanguin vous sera prescrit par votre chirurgien pour étayer cette hypothèse diagnostique. Un prélèvement bactériologique au niveau du disque opéré sera alors indispensable pour confirmer l’infection, identifier le microbe qui en est responsable et établir un antibiogramme, c’est-à-dire la liste des antibiotiques actifs sur le microbe en question. Le plus souvent un traitement médical seul suffit à traiter l’infection, associant une antibiothérapie prolongée (3 mois) et le port d’un corset lombaire ou lombo-sacré pour immobiliser le disque infecté. Plus rarement, une reprise chirurgicale est nécessaire pour éradiquer le foyer infectieux et réaliser une arthrodèse, c’est–à-dire une fusion des deux vertèbres situées de part et d’autre du disque. Cette arthrodèse peut-être réalisée par voie postérieure ou par voie antérieure transabdominale selon les situations.
La plaie de dure-mère : également appelée brèche durale, ou durotomie accidentelle, elle survient classiquement dans 2 types de situation :
- les hernies très volumineuses ou les hernies chez des patients présentant un canal lombaire rétréci : dans ces cas, l’espace entre le fourreau dural et la paroi du canal est très réduit, et augmente le risque de brèche durale ;
- les récidives de hernie discale : l’adhérence cicatricielle importante des tissus entre eux (appelée fibrose post-opératoire) augmente là encore le risque de brèche durale pendant la chirurgie.
Résultats et évolution post-opératoire
L’intervention chirurgicale permet un soulagement de la douleur radiculaire (cruralgie ou sciatique) dans plus de 80% des cas. De manière normale et non exceptionnelle il peut persister une douleur semblable, d’intensité moindre, pendant quelques jours après la chirurgie. Cette douleur est d’origine inflammatoire et disparaît progressivement. Parfois il s’agit de paresthésies dans le trajet de la douleur pré-opératoire. Une rééducation post-opératoire est fortement recommandée, soit en centre de rééducation en hôpital de jour, soit avec un kinésithérapeute. Son rôle est d’enseigner au patient les principes de l’économie et de la protection rachidienne, afin de diminuer au maximum le risque de récidive. La reprise des activités est en général possible après un mois.