Définition
La sténose du canal lombaire (ou « canal lombaire rétréci ») est une affection d’origine dégénérative, survenant le plus souvent chez le sujet âgé ou d’âge mûr, après 50 ans. Elle est également, et improprement, appelée « canal lombaire étroit ». En effet, le canal lombaire étroit est une affection congénitale du canal vertébral, que l’on diagnostique chez le sujet jeune, le plus souvent de façon fortuite. Plus rarement, lorsqu’elle est très sévère, cette étroitesse est symptomatique dès le jeune âge.
En pratique, la sténose canalaire lombaire découverte chez le sujet âgé ou d’âge mur résulte le plus souvent de l’association des 2 pathologies : l’étroitesse congénitale du canal lombaire est décompensée (c’est-à-dire aggravée) au fil du temps par les remaniements anatomiques générés par l’arthrose, ce qui réalise un canal lombaire étroit « rétréci ». Evidemment, plus le canal lombaire natif est étroit, plus les symptômes apparaîtront précocement dans la vie du patient.
Le canal lombaire étroit est dû à plusieurs facteurs, génétiques mais également acquis, et ce pendant la vie fœtale et dans les mois qui suivent la naissance. En effet, il existe des étroitesses canalaires observées plus souvent dans certaines ethnies et des cas familiaux ont été publiés. Enfin, toutes les causes de retard de croissance intra-utérin (tabagisme maternel par exemple) ou post-natal prédisposent au canal lombaire étroit.
Le canal lombaire rétréci est en revanche dû principalement à l’arthrose (dégénérescence, usure articulaire), qui est liée au processus naturel du vieillissement et qui concerne toutes les articulations, de manière plus ou moins importante et précoce selon les individus.
Anatomie
L’arthrose entraîne un amincissement des cartilages et un affaissement des disques inter-vertébraux, avec pour conséquence un contact entre les surfaces osseuses et un épaississement réactionnel de l’os vertébral. La dégénérescence des articulations entraîne aussi un épaississement ligamentaire, notamment des ligaments jaunes, qui ferment le canal en arrière.
Ces modifications morphologiques au niveau des vertèbres, des disques, des articulations postérieures intervertébrales et des ligaments viennent empiéter sur l’espace intra-canalaire normalement réservé au fourreau dural et aux nerfs de la queue de cheval. Il s’ensuit naturellement une compression des ces éléments nerveux, qui entraine douleurs dans la partie basse du dos, les fesses et les membres inférieurs, puis troubles sensitifs et troubles moteurs.
Symptomatologie clinique
La sténose canalaire lombaire se manifeste classiquement par des douleurs dans les membres inférieurs, survenant quasi-exclusivement à la marche ou en cas de station debout prolongée. Ce caractère postural et dynamique de la symptomatologie est très caractéristique de cette pathologie. Elle s’explique par le fait qu’en station debout et à la marche, la colonne lombaire est lordotique, c’est-à-dire que le dos est creux. Dans cette position, le rétrécissement du canal est aggravé par le bombement des capsules articulaires et des disques vers l’intérieur du canal. A contrario, lorsque l’on se penche en avant ou que l’on s’assied, la courbure de la colonne lombaire s’inverse, en cyphose. Dans ces circonstances, la pression sur les disques et les articulaires postérieures diminue, ce qui entraîne un élargissement du canal vertébral et une diminution de la compression des racines nerveuses et, par conséquent, de la douleur. Ceci explique que, habituellement, les patients ne soient pas limités lorsqu’ils marchent appuyés sur un caddie ou lorsqu’ils font du vélo.
Les niveaux le plus souvent concernés sont L4/L5 et L3/L4. Mais, en cas de sténose étendue, d’autres niveaux peuvent être impliqués (L2/L3, L5S1 voire L1/L2).
Même en cas de sténose canalaire très sévère, il est rare d’observer une complication neurologique comme une paralysie. La diminution de la sensibilité sur une jambe ou un pied est plus fréquente. Cependant, progressivement la compression prolongée des nerf peut engendrer des troubles moteurs, à type de faiblesse musculaire, pouvant aller jusqu’à la paralysie. Ces situations sont rencontrées en général chez des patients qui ont une pathologie nerveuse sous-jacente, comme la neuropathie diabétique par exemple. Le ou les muscles concernés dépendent du nerf qui est comprimé, car chaque muscle est commandé par une ou plusieurs racines nerveuses (exemple : les muscles qui permettent de relever le pied, comme le tibial antérieur, ou de stabiliser la cheville à la marche, comme les fibulaires, sont commandés par les racines L4 et L5, le muscle du mollet qui nous permet de nous hisser sur la pointe des pieds, ou triceps sural, est commandé par la racine S1).
Dans ces cas graves, on peut également retrouver une anesthésie du membre, ou des troubles urinaires ou génitaux (syndrome de la queue de cheval). Il s’agit alors d’une urgence neuro-chirurgicale.
Examens complémentaires
Les radiographies classiques de la colonne vertébrale ne permettent pas de visualiser le rétrécissement du canal mais elles montrent souvent des signes évocateurs : lésions arthrosiques sévères au niveau des disques intervertébraux ou des articulations zygapophysaires, brièveté des pédicules vertébraux, raccourcissement et sagittalisation des lames vertébrales (lames vertébrales orientées d’arrière en avant). Les examens de références sont le scanner (TDM), qui permet de faire le diagnostic dans de nombreux cas, et l’IRM qui donne une vision tridimensionnelle de la colonne vertébrale et montre très bien la compression du fourreau dural et la disparition du liquide céphalo-rachidien qu’elle entraîne en regard des étages sténosés.
Sténose canalaire : scanner lombaire en coupe axiale (sténose canalaire d’origine mixte avec un canal étroit constitutionnel de forme triangulaire – flèche bleue –, décompensé par une protrusion discale et une hypertrophie des articulations zygapophysaires, d’origine dégénérative arthrosique – flèches rouges –)
Sténose canalaire : IRM lombaire en coupe axiale (a) et sagittale (b) (la sténose en L4/L5 apparaît nettement – cercle rouge –, elle entraîne un étranglement du fourreau dural avec interruption de la colonne de liquide céphalo-rachidien – flèche bleue)
Dans certains cas, un myéloscanner (ou saccoradiculographie) peut être nécessaire. Cet examen est plus invasif qu’une IRM puisqu’il consiste à injecter un produit de contraste dans le fourreau dural au moyen d’une ponction lombaire. Son intérêt repose sur la variation démontrée du calibre du canal en fonction de la posture. Il peut s’avérer nécessaire pour faire la preuve de la compression du fourreau dural lorsque l’imagerie faite en position couchée (IRM, scanner) ne le montre pas de façon évidente. En effet, cet examen comporte des séquences en position debout, couchée, assise ainsi que des clichés dynamiques, c’est-à-dire en flexion (penché en avant) et en extension (penché en arrière). Ces clichés dynamiques permettent alors de montrer une sténose dynamique du canal vertébral, qui est liée soit à un bombement accentué du disque et des articulations postérieures vers l’intérieur du canal, soit à un glissement vertébral (spondylolisthésis).
Sténose canalaire : saccoradiculographie (la sténose en L4L5 et L3L4, non visible sur le cliché en position assise, est révélée sur le cliché dynamique en position debout – flèches rouges –, et est matérialisée par un aspect en « collier de perles » ou « taille de guêpe » caractéristique)
Un électromyogramme (EMG) peut parfois être demandé pour renforcer le diagnostic en étudiant le fonctionnement électrique des racines nerveuses.
Les examens biologiques ne sont d’aucune utilité pour le diagnostic de sténose canalaire lombaire. En revanche, une échographie-doppler voire un angioscanner des membres inférieurs peut parfois être utile. En effet, certains patients présentent des symptômes qui s’apparentent à une claudication artérielle (troubles de la marche liés à une obstruction des artères des membres inférieurs). Dans ces cas, et surtout chez les patients à risque (tabagiques, diabétiques, hypertendus, hypercholestérolémiques), il est important d’écarter ou de dépister cette maladie artérielle, qui peut co-exister avec une sténose canalaire. C’est alors au cas par cas que sera discuté, avec le patient, le traitement prioritaire.
Évolution spontanée
L’évolution, en l’absence de traitement, d’une claudication radiculaire par sténose canalaire lombaire se fait en règle générale vers l’aggravation progressive mais inéluctable des troubles de la marche. La distance que le patient est capable de parcourir (périmètre de marche) diminue au fil du temps, entravant de plus en plus ses capacités de déplacement, son autonomie, avec un impact croissant sur sa qualité de vie.
Les complications neurologiques sont rares mais non exceptionnelles (troubles sensitifs d’abord, puis troubles moteurs, par fois mêmes troubles sexuels et sphinctériens avec impuissance et incontinence urinaire). Les complications sensitives et motrices apparaissent d’abord à la marche ou à la montée des escaliers (sensation d’engourdissement des pieds et des jambes, impression de faiblesse, de paralysie, dérobement de la cheville ou du genou), puis secondairement même au repos. L’apparition de ces signes constitue un élément de gravité.
Traitement
Le traitement médical
Les médicaments antalgiques et anti-inflammatoires par voie générale (orale ou intra-musculaire) peuvent être efficaces. En 2ème intention des infiltrations radio-guidées, épidurales ou péri-radiculaires, peuvent être proposées. La kinésithérapie est surtout axée sur l’enseignement des techniques posturales antalgiques à la marche ou en station debout, de manière à diminuer l’hyperpression sur les disques et les articulations zygapophysaires qui aggrave le rétrécissement du canal. Ces mesures thérapeutiques n’ont, en général, qu’un effet limité dans le temps.
Le traitement chirurgical
Indications
Il est évidemment indiqué d’emblée dans les situations d’urgence décrites plus haut ou en cas de handicap fonctionnel sévère. Il est le plus souvent proposé en cas d’échec d’un traitement médical complet et bien conduit.
En pratique, en cas de sténose canalaire serrée, seule une opération chirurgicale permet de soulager le patient de ses douleurs et de lui permettre de recouvrer une marche normale. Elle n’est, en général, pas urgente car les complications neurologiques sont rares mais elle le devient à partir du moment où la marche est quasiment impossible.
Chez la personne très âgée, cette pathologie est fréquente et doit être prise en charge rapidement car elle peut être source de perte d’autonomie avec les complications que cela peut entraîner (grabatisation progressive, complications de l’alitement : encombrement et infection des voies respiratoires, thrombophlébite, escarre).
Techniques
Le traitement chirurgical a pour objectif la décompression nécessaire et suffisante du fourreau dural et des racines nerveuses aux différents étages sténosés.
Dans les cas de sténose canalaire simple, isolée, sans troubles de la statique vertébrale, c’est-à-dire sans déformation de la colonne ou d’instabilité sous-jacente des vertèbres (exemples : spondylolisthésis, dislocation frontale, scoliose), la décompression du fourreau dural consiste à effectuer un recalibrage du canal vertébral, parfois associé à une laminectomie. Ces gestes sont réalisés par voie postérieure, soit par abord chirurgical classique (technique ouverte), soit par abord mini-invasif microchirurgical (technique transtubulaire).
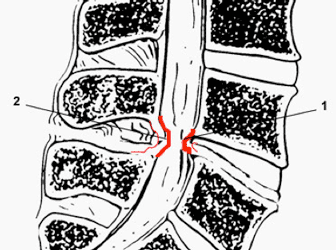
- Le recalibrage canalaire : il consiste, après avoir ouvert la peau dans la région lombaire par une incision longitudinale médiane de 4 à 10 cm selon le nombre d’étages sténosés, à désinsérer et à écarter latéralement les masses musculaires paravertébrales. Ceci fait, le chirurgien ouvre le canal vertébral en rongeant partiellement les lames vertébrales et en réséquant le ligament jaune en totalité, qui est en général très épaissi en cas de sténose canalaire et qui est comme un rideau tendu d’une lame vertébrale à l’autre, fermant le canal rachidien en arrière, de part et d’autre de apophyse épineuse. La suite de la procédure consiste à poursuivre l’élargissement du canal vertébral en désépaississant ses parois osseuses jusqu’à obtention d’une parfaite décompression et d’une liberté suffisante du fourreau dural mais également des racines nerveuses quittant le canal au niveau opéré (racines émergentes – flèche verte) et au niveau sous-jacent (racines passantes – flèche bleue).

Recalibrage canalaire
- La technique mini-invasive (microchirurgie transtubulaire) : il s’agit d’une procédure microchirurgicale, c’est-à-dire réalisée sous contrôle microscopique. La principale différence avec la technique ouverte réside dans la manière d’aborder le canal vertébral. En effet, l’approche mini-invasive utilise un système de tubes dilatateurs de diamètre croissant, introduits à travers une mini-incision cutanée d’environ 15 mm, à travers le muscle paravertébral, jusqu’à mise en place d’un tube de travail de diamètre 14 à 16 mm, et de longueur variable selon la corpulence du patient. Le positionnement du tube est précis, guidé par un repérage radioscopique per-opératoire de profil. L’utilisation de tubes de diamètre croissant introduits à travers le muscle permet de repousser les fibres musculaires autour du tube de travail, sans les abîmer et surtout sans sectionner les insertions osseuses des muscles paravertébraux. Ce détail est important car la désinsertion musculaire a en général pour conséquence d’entraîner une dévascularisation musculaire, c’est-à-dire un sacrifice des petits vaisseaux irriguant le muscle et donc une atrophie du muscle paravertébral. L’intérêt de cette technique pour le patient est double : tout d’abord esthétique car l’incision est beaucoup plus petite que dans la technique classique et devient quasiment invisible au bout de quelques mois ; ensuite et surtout il est fonctionnel car, par la préservation des muscles paravertébraux qu’elle permet, cette procédure est moins douloureuse et permet un lever le jour même et une reprise plus précoce des activités.
Complications
Les complication de cette chirurgie sont heureusement rares. Il s’agit le plus souvent de l’hématome (< 1% des procédures), de l’infection (< 1%) et de la plaie de dure-mère ou brèche durale (< 5%), qui peut entrainer un fuite de liquide céphalo-rachidien avec ses conséquences propres (céphalées orthostatiques, c’est-à-dire en position debout, liées à la baisse de pression intra-crânienne, plus rarement méningite). Le risque d’hématome et surtout d’infection est plus faible en chirurgie mini-invasive.
L’hématome : il se manifeste par des douleurs de la région lombaire, inhabituelles par leur intensité et par des douleurs dans le ou les 2 membres inférieurs, pouvant s’accompagner de troubles de la sensibilité ou de la motricité. Cette complication survient en général dans les heures qui suivent l’intervention, certains cas surviennent de façon un peu différée (48h). Les facteurs de risque sont l’obésité, les troubles de la coagulation sanguine, les traitements anti-coagulants ou anti-agrégants plaquettaires quand ceux-ci ne peuvent être arrêtés avant l’intervention ou quand ils doivent être repris rapidement après. L’origine du saignement est soit veineuse épidurale, soit musculaire.
L’infection : Les facteurs de risque de l’infection sont le diabète mal équilibré, l’obésité, le tabagisme chronique, un défaut d’hygiène corporelle, des soins de cicatrice opératoire insuffisants. Le microbe plus souvent rencontré est le staphylocoque (soit le staphylococcus epidermidis, soit le staphylococcus aureus ou staphyocoque doré). Ces germes composent la flore bactérienne normale de la peau. La présence de ces germes autour du site opératoire est diminuée par les mesures d’asepsie avant et pendant l’intervention. La douche bétadinée la veille et le matin de l’intervention fait partie de ces mesures. La chirurgie en condition mini-invasive diminue le risque d’infection car l’intégralité de la procédure est réalisée à travers le tube de travail, ce qui permet d’éviter tout contact entre le plan cutané (la peau du patient) et les instruments qui pénètrent dans le corps du patient. 2 types d’infection peuvent survenir.
1) L’infection superficielle, sans gravité, qui intéresse le plan sous-cutané et la peau, et qui survient dans les jours qui suivent la chirurgie. Elle peut nécessiter une réintervention pour prélèvement bactériologique et lavage chirurgical de la plaie opératoire avant mise en route d’un traitement antibiotique d’une durée de 2 semaines.
2) L’infection profonde, ou abcès épidural. Elle survient en général de façon plus retardée, dans les jours ou semaines suivant la chirurgie. Elle se manifeste par un syndrome infectieux sévère (fièvre, asthénie), des douleurs lombaires et radiculaires et parfois des signes neurologiques (engourdissement, perte de sensibilité ou faiblesse musculaire des membres inférieurs). Une hospitalisation urgente est dans ce cas nécessaire. Une IRM du rachis lombaire, sans et avec injection de produit de contraste ainsi qu’un bilan sanguin vous seront prescrits par votre chirurgien pour confirmer cette hypothèse diagnostique. Une reprise chirurgicale est nécessaire pour éradiquer le foyer infectieux par évacuation de l’abcès et lavage soigneux. Des prélèvements bactériologiques sont alors réalisés pour identifier le microbe responsable de l’infection et adapter le traitement antibiotique qui sera administré en urgence par voie veineuse puis par voie orale après disparition de la fièvre. En l’absence d’infection osseuse ou discale associée, un traitement de 1 mois est en général suffisant.
La plaie de dure-mère : également appelée brèche durale, ou durotomie accidentelle, elle survient classiquement dans 2 types de situation :
1) En cas de canal lombaire très rétréci : dans ces cas, l’espace entre le fourreau dural et la paroi du canal est très réduit, et augmente le risque de brèche durale;
2) En cas d’antécédent chirurgical au niveau opéré : l’adhérence cicatricielle importante des tissus entre eux (appelée fibrose post-opératoire) augmente là encore le risque de brèche durale pendant la chirurgie.
Résultats et évolution post-opératoire
L’intervention chirurgicale permet un soulagement de la douleur radiculaire (cruralgie ou sciatique) dans plus de 80% des cas. Le soulagement des douleurs à la marche est en règle général immédiat. Les douleurs lombaires post-opératoires sont habituelles, efficacement soulagées par les traitements antalgiques, et transitoires (2 à 4 jours selon les personnes et selon l’importance du geste chirurgical).
De manière normale et non exceptionnelle il peut persister une douleur semblable, d’intensité moindre, pendant quelques jours après la chirurgie. Cette douleur est d’origine inflammatoire et disparaît progressivement. Parfois il s’agit de paresthésies dans le trajet de la douleur pré-opératoire.
Une rééducation post-opératoire est conseillée, soit en centre de rééducation en hôpital de jour, soit avec un kinésithérapeute. Son rôle est d’enseigner au patient les principes de l’économie et de la protection rachidienne pendant la période de cicatrisation musculaire (3 à4 semaines) puis à renforcer musculairement son dos, ses abdominaux et ses membres inférieurs.
La reprise des activités est en général possible après un mois.